Рассекающий остеохондрит
Рассекающий остеохондрит таранной кости довольно редко встречающееся заболевание. По этой причине в городской медицинской сети данные поражения часто проходят незамеченными под маской артрита, артроза голеностопного сустава. Окончательный диагноз намного проще поставить по результатам МРТ. Для заболевания характерно длительное прогрессирующее течение, постепенное усиление болевого синдрома, сначала при физической нагрузке, затем при ходьбе. Часто пациенты жалуются на щелчки в голеностопм суставе, заклинивание.
Лечебная тактика зависит от морфологии повреждения, так при крупных фрагментах кости с хрящём, без значительной кистозной перестройки методом выбора будет рефиксация фрагмента со стимуляцией костного мозга. При значительных дефектах с разрушением хряща, хондропластика. При небольших дефектах с разрушением хряща - микрофрактурирование.
Ниже мы представим клинический случай характерный для данной патологии.
Пациентка М. 22 лет, на протяжении 4 лет отмечает выраженные, постепенно прогрессирующие боли в области левого голеностопного сустава. При рентгенографии заподозрено остеохондраьное повреждение медиального отдела купола левой таранной кости. До появления болей пациентка занималась лёгкой атлетикой (тройной прыжок, прыжок в длинну, 100 метровка), что по всей видимости явилось причиной и пусковым механизмом повреждения. В её случае остеохондральное повреждение таранной кости могло произойти по типу стресс перелома на фоне значительной функциональной перегрузки. Учитывая молодой возрост, высокий регенераторный потенциал, сокращение физической нагрузки, остеохондральный перелом не привёл к необратимым изменениям хряща.
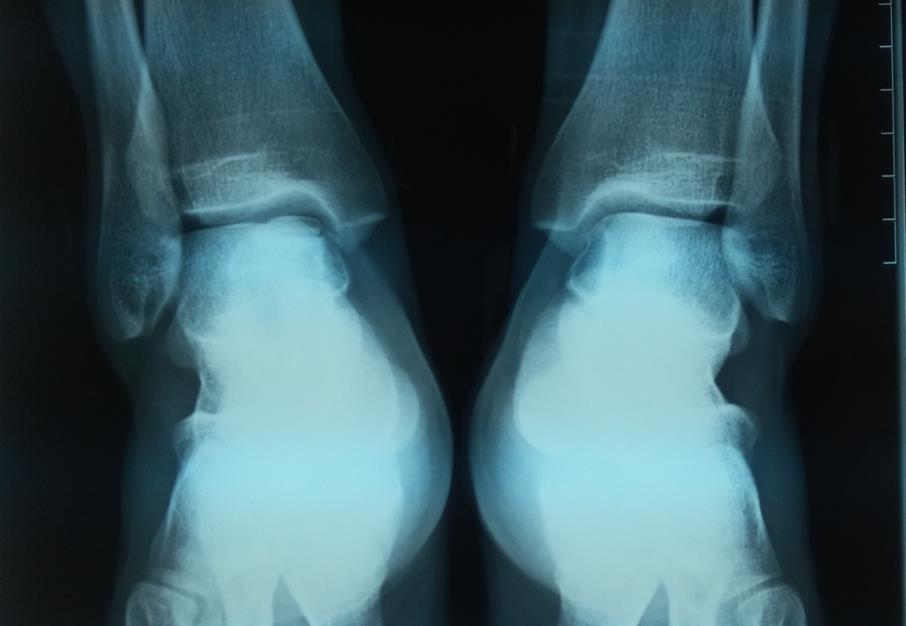
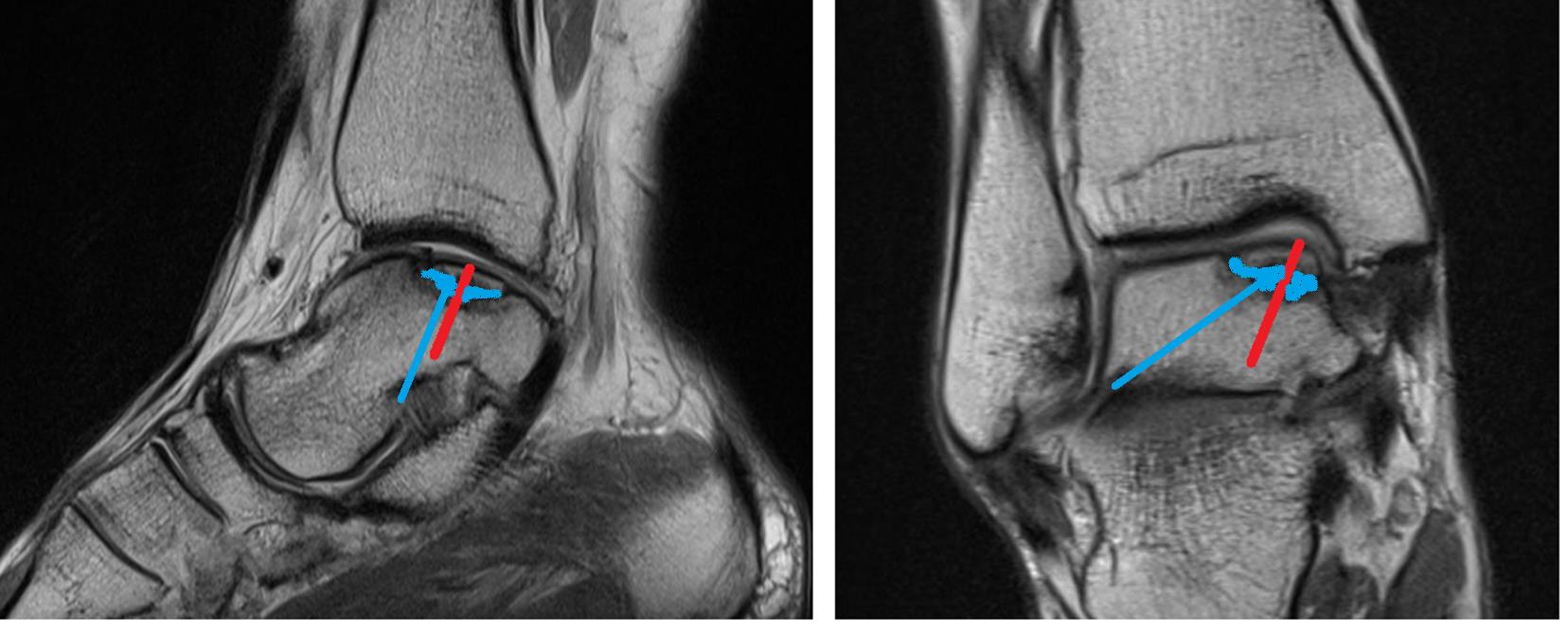
На данных рентгенограммах хорошо видны края свободного остеохондрального фрагмента. Однако для определения тактики лечения требуется выполнение МРТ. Наша пациентка на протяжении 4 лет неоднократно обращалась к различным специалистам, в том числе и травматологам ортопедам, однако диагноз не был верифицирован. Выполнено МРТ, диагноз остеохондрального повреждения таранной кости подтверждён.
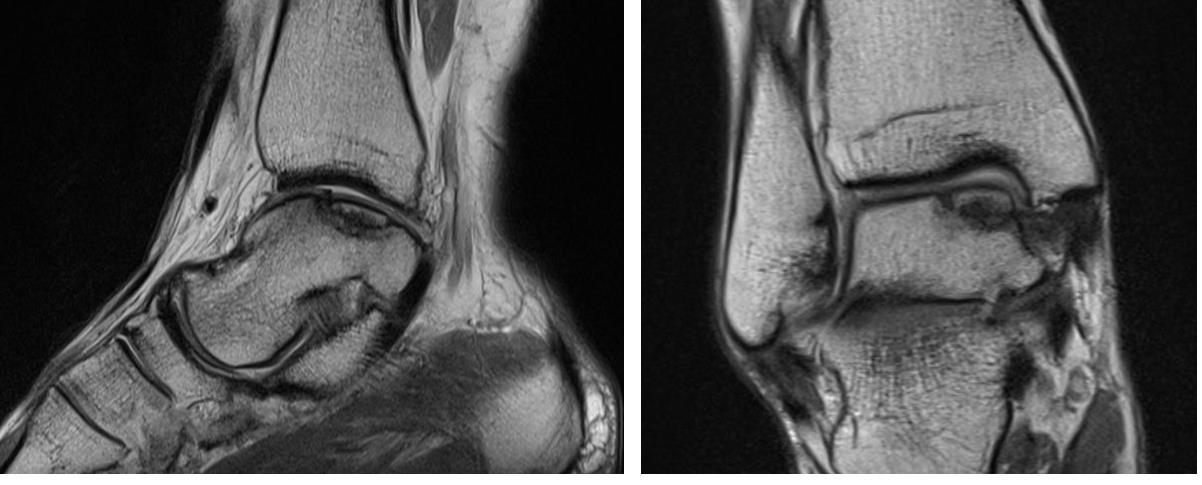
Учитывая длительное прогрессирующее течение заболевания, отсутсвие эффекта от консервативных мероприятий, пациентке предложено оперативное лечение. В существующей литературе предложено множество методов для решения данной проблемы, на наш взгляд оптимальным в данной ситуации было комбинирование техник: фиксация фрагмента, стимуляция костного мозга, посредством ретроградной туннелизации, введение в кистозный дефект остеоиндуктивного материала.
Планирование оперативного лечения.
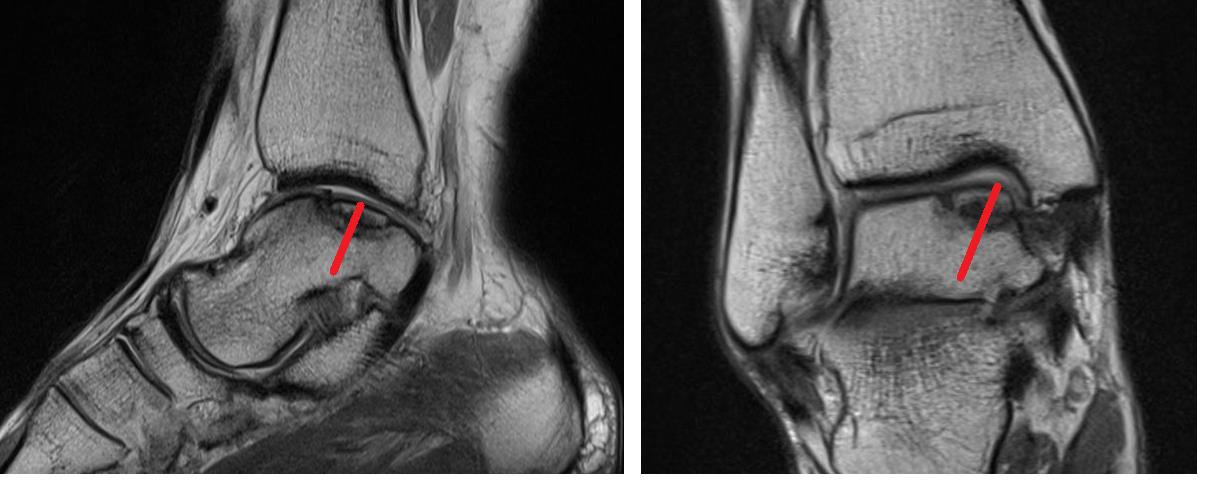
Первым этапом – фиксация свободного костно-хрящевого фрагмента при помощи винта.
Вторым этапом – ретроградное рассверливание. Данный этап необходим для стимуляции костного мозга и обеспечения поступления стволовых клеток костного мозга в область склерозированной кости и кист сформировавшихся под остеохондральным фрагментом. Выполнение каналов целесообразно проводить при помощи спицы киршнера 2 мм используя зону таранной кости максимально свободную от суставного хряща и питающих таранную кость сосудов. Также желательно избежать травмирования подтаранного сустава.
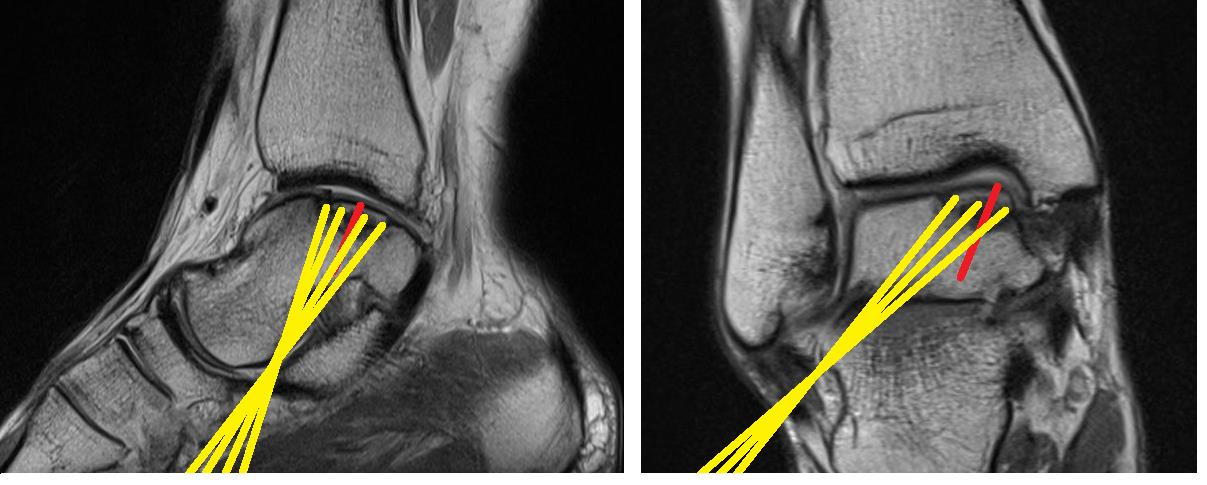
Третьим этапом – введение остеоиндуктивного материала – смеси трикальций-фосфата с костным мозгом через сформированные каналы. Данный этап нельзя считать абсолютно необходимым, но мы посчитали что остеокондуктивные свойства смеси трикальцифосфата с костным мозгом увеличат шанмы перестройки кости.
После предоперационного планирования и получения согласии от пациентки мы приступили к лечению. Ход операции.
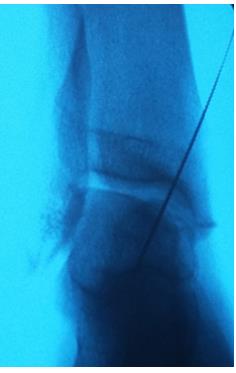
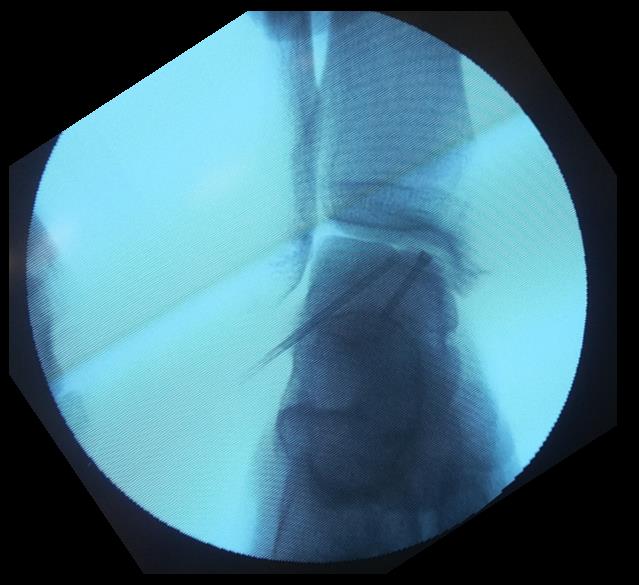
Спица проведена в свободный остеохондральный фрагмент через внутреннюю лодыжку.
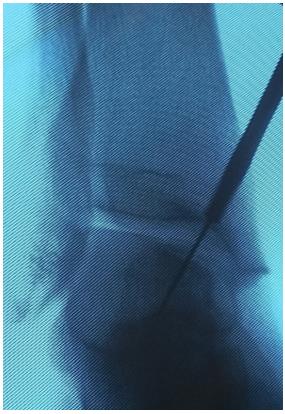
При помощи канюлированного сверла во внутренней лодыжке произведено рассверливание канала диаметром 6 мм.
По имеющемуся каналу произведено рассверливание остеохондрального фрагмента канюлированным сверлом 2,0 мм.
Остеохондральный фрагмент фиксирован безголовчатым винтом с двойной резьбой диаметром 3 мм.
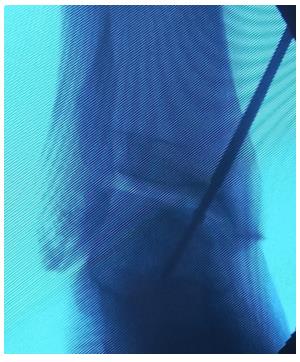
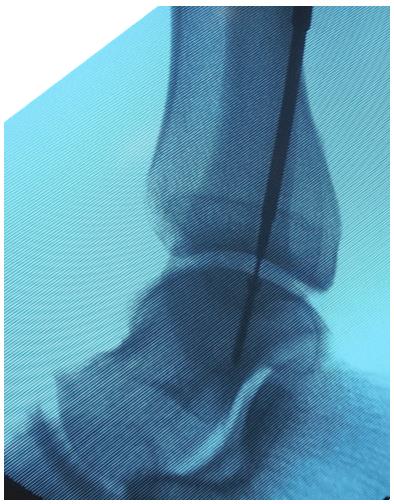
Вторым этапом произведено ретроградное рассверливание плантарной поверхности остеохондрального фрагмента при помощи спицы киршнера диаметром 2 мм. Всего рассверлено 4 канала.
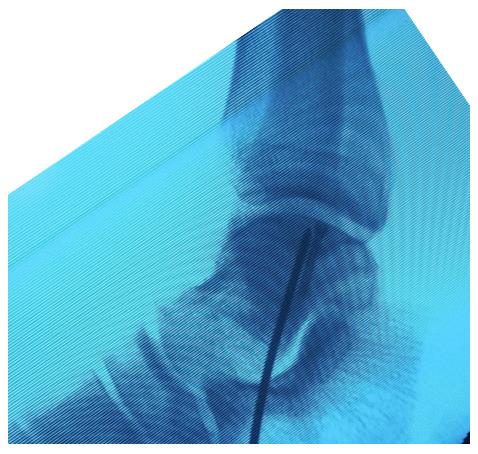
По одному из каналов заведена игла для пункционной биопсии по которой введена паста состоящая из В-трикальцийфосфата (Chronos) и костного мозга полученного из гребня подвздошной кости.

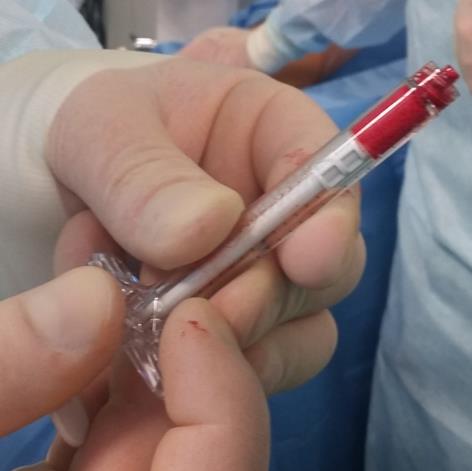
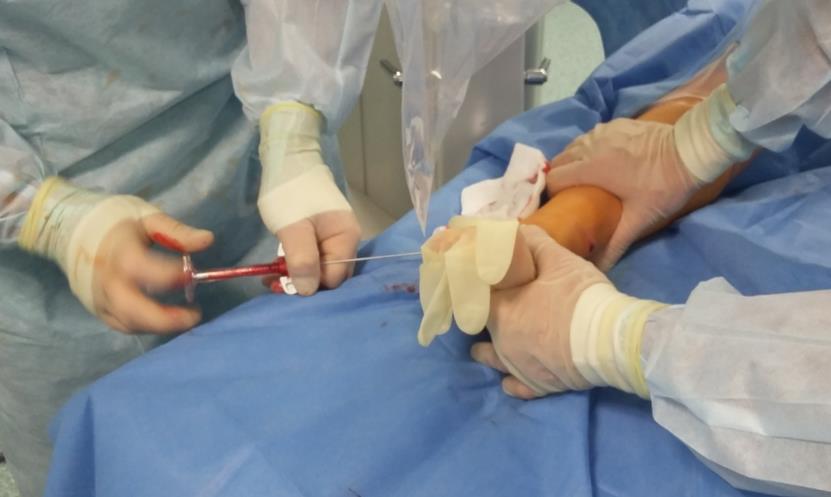
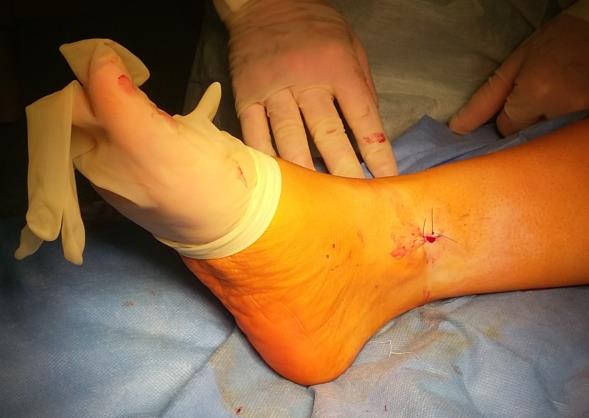
Внешний вид ноги после операции, послеоперационная рана длиной 1 см.
В послеоперационном периоде проводилась иммобилизция голеностопного сустава в жёстком ортезе, пациентка ходила с полной разгрузкой конечности с дополнительной опорой на костыли 6 недель, затем занималась ЛФК в отделении реабилитации. Через 12 недель болевой синдром полностью регрессировал, функция конечности восстановлена в полном объёме, пациентка вернулась к нормальной жизни.
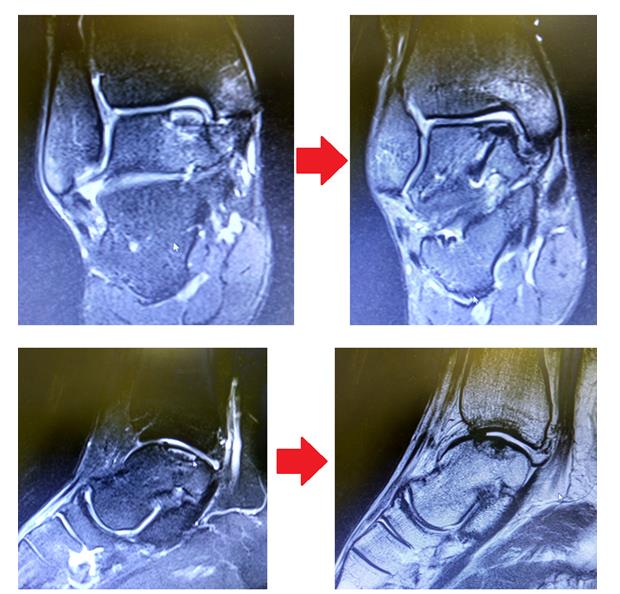
При МРТ контроле через 6 месяцев определяется васкуляризация свободного фрагмента, перифокальный отёк регрессировал.
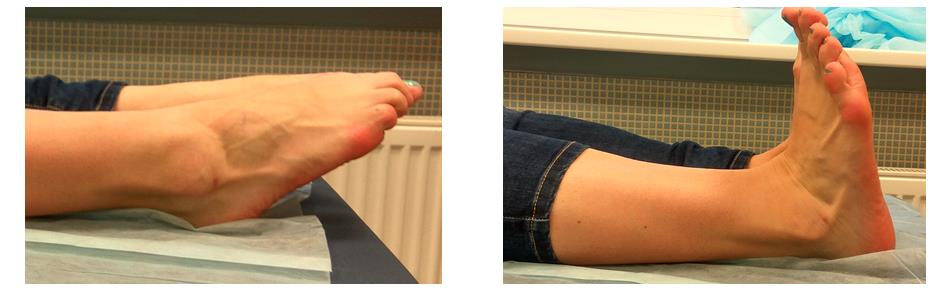
Внешний вид послеоперационных ран и амплитуда движений через 6 месяцев после операции.

Автор статьи:
Никифоров Дмитрий
Александрович
Врач травматолог-ортопед